serraolaser – Patologie
Cheratocono e Cross-Linking Corneale
Il Cheratocono è una patologia degenerativa della cornea caratterizzata da progressivo assottigliamento e sfiancamento dello stroma corneale.
La causa del Cheratocono è ancora sconosciuta. L’insorgenza clinica, usualmente bilaterale, avviene in età giovanile tra i 10 e i 20 anni di vita. Ha un’incidenza stimata media di 1 caso ogni 2000 persone. Può presentarsi con carattere familiare (nel 20% dei casi diagnosticati). È stata osservata un’associazione del cheratocono con patologie del tessuto connettivo, tra cui la sindrome di Elhers-Danlos e la sindrome dell’osteogenesi imperfetta. Nei pazienti affetti da cheratocono si può notare la presenza di malattie oculari isolate. Un esempio classico è l’associazione con retinite pigmentosa.
Sintomatologia del cheratocono
Il primo sintomo è la riduzione della vista. La fotofobia, l’abbagliamento alle fonti di luce, la diplopia monoculare (sdoppiamento della vista) ed il frequente rossore oculare possono essere sintomi presenti.
L’esame oculistico alla lampada a fessura rivela, negli stadi iniziali, alterazioni della porzione più anteriore del tessuto della cornea (cicatrici della membrana di Bowman) o di quella più profonda (strie di Vogt). Nei casi tardivi, si può osservare la tipica protrusione ectasica della cornea (il cono). L’apice del cono si ritrova generalmente in corrispondenza dell’asse visivo, riducendo di molto la performance visiva del paziente.
La diagnosi di cheratocono è eseguita mediante l’esame obiettivo dell’occhio e l’esecuzione della topografia corneale. La topografia consente la ricostruzione computerizzata della curvatura della cornea e consente sia una diagnosi precoce sia lo studio dell’evoluzione e la stadiazione della patologia. L’esame clinico si avvale anche della pachimetria corneale, grazie alla quale è possibile la misura dello spessore corneale. Uno spessore, centrale o paracentrale inferiore, della cornea inferiore a 450 μm è considerato patologico.
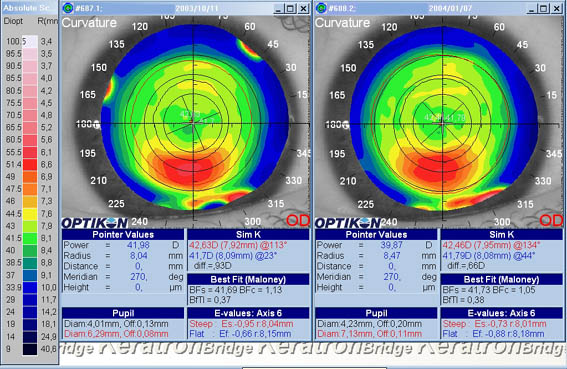
Topografia Corneale di cheratocono al 2° Stadio. Le aree con colori più caldi (rosso) indicano una maggiore curvatura della superficie corneale e corrispondono alla "base" del cono di protrusione della cornea.
Terapia del cheratocono e Cross-Linking Corneale
Il cross-linking corneale ha lo scopo di rallentare o arrestare la progressione del cheratocono. Il trattamento di cross-linking consiste nell’instillare gocce di riboflavina (vitamina B2) sulla cornea (con o senza epitelio integro) e quindi illuminare il tessuto corneale con la luce ultravioletta (UV-A). L’intervento è indolore ed è eseguito in regime ambulatoriale in anestesia topica (con gocce di collirio).
La tecnica tradizionale di cross-linking corneale necessita della rimozione dell’epitelio ed ha una durata totale di circa 30 minuti. Al termine dell’intervento è applicata una lente a contatto che viene rimossa dopo qualche giorno.
Cross-linking Transepiteliale
Il cross-linking corneale tradizionale è efficace mediamente nel 70% dei casi ed induce un significativo appiattimento dell’apice del cono dopo un anno dal trattamento.
Domande ricorrenti
Di seguito puoi trovare la risposta alle più comuni domande che vengono poste dai pazienti affetti da cheratocono:
– L’intervento di cross-linking corneale è pericoloso?
Fondamentalmente il cross-linking è sicuro se il paziente viene selezionato in modo corretto e se il trattamento viene eseguito secondo protocollo. Per questo è necessario affidarsi ad un chirurgo oculare preparato ed esperto nel campo.
In ogni caso, bisogna ricordare che ad oggi in letteratura non è riportata, nell’immediato postoperatorio, nessuna complicanza grave con tale metodica. Nessuna complicanza a lungo termine è stata mai riportata.
– Che cosa succede dopo l’intervento di cross-linking?
Nei primi giorni successivi all’intervento è normale vedere male (offuscamento della vista) ed avvertire un fastidio che può arrivare al dolore ma che sicuramente causa una sensazione di corpo estraneo spesso associata a lacrimazione.
Ciò succede soprattutto perché la rimozione dell’epitelio lascia una specie di escoriazione sulla cornea che quindi comporta disagio. In questa fase di guarigione la cornea, inoltre, funziona male come lente determinando, appunto, una visione offuscata.
La lente a contatto viene rimossa dopo 3-5 giorni e da allora la vista tende progressivamente a migliorare nel tempo. Sono in genere necessari alcuni mesi per definire nel singolo caso l’efficacia del trattamento. Per questa ragione sono necessari ripetuti controlli e cure prolungate che vanno modulate in base ai rilievi clinici e strumentali.
– L’intervento di Cross-linking risolve i problemi della vista?
Il più importante risultato del cross-linking è la stabilizzazione della progressiva deformazione corneale. Il rinforzo del collagene corneale determina, pertanto, una stabilizzazione delle condizioni visive. In quasi tutti i casi si assiste anche una lieve regolarizzazione dell’astigmatismo che si traduce anche in un lieve miglioramento della vista.
– L’intervento elimina l’utilizzo di occhiali o lenti a contatto?
No, l’intervento di cross-linking non è un intervento di chirurgia refrattiva. Se si impiegava un occhiale prima dell’intervento, potranno essere reindossati subito dopo. La stessa cosa deve dirsi per le lenti a contatto. Bisogna precisare, comunque, che spesso si assiste ad una migliore tollerabilità alle lenti a contatto dopo il trattamento. Una nuova lente a contatto potrà essere indossata dopo circa tre mesi dall’intervento, e comunque secondo il parere dell’oculista.
Quando l’acuità visiva è grandemente compromessa o vi sogno segni acuiti di sfiancamento della cornea è necessario procedere all’intervento di trapianto della cornea.




